診療科紹介
診療科について
施設認定
当院は岡山県肝炎二次専門医療機関に認定されています。抗ウイルス療法(インターフェロン,核酸アナログ製剤)に対する肝炎医療費助成制度申請時の診断書作成も可能です。
当院は「岡山県肝炎二次専門医療機関」に認定されています。
主な診療内容
急性肝炎,慢性B型肝炎・C型肝炎,肝硬変,肝癌,脂肪肝,自己免疫性肝炎,原発性胆汁性肝硬変など,肝疾患全般にわたり診断と治療を行っています。
- 腹部超音波・造影超音波
- インターフェロン療法
- 核酸アナログ療法
- 肝生検
- 経皮的ラジオ波焼灼術(RFA)
- 腹部血管造影・肝動脈化学塞栓療法(TACE)
- 噴門部胃静脈瘤に対するバルーン閉塞下逆行性閉塞術(B-RTO)
- 難治性静脈瘤に対する経皮経肝静脈瘤塞栓術(PTO)
医療関係者の方へ
(1)肝臓内科では病診連携・病病連携により協力しつつ肝臓病の地域連携に貢献したいと考えています。
(2)B型肝炎,C型肝炎,肝癌の治療は急速に進歩しています。県からの抗ウイルス療法助成金制度もあります。治療適応の有無についてお気軽に御相談ください。
(3)B型肝炎,C型肝炎の方は肝機能検査が正常で無症状であっても肝がんが発生する場合があります。早期発見のためには無症候性キャリア・年1-2回,慢性肝炎の方・年2回,肝硬変の方・年4回,エコー(またはCT/MRI)での検査が必要です。脂肪肝から肝硬変・肝癌に進行することもあります。当科では定期的に画像診断チェックのご依頼に対応させていただきます。
よろしくお願い申し上げます。
研修医募集
肝臓内科では後期研修医および常勤医師を募集しています。
見学、研修などのご要望にも積極的に応じておりますので、ご遠慮なくご連絡ください。
肝臓内科疾患情報
岡山赤十字病院肝臓内科 小橋 春彦、歳森 淳一 (2024年3月更新)
当科(肝臓内科)の診療実績
(1)入院患者数
- 2017年4月~2018年3月255
- 2018年4月~2019年3月286
- 2019年4月~2020年3月276
- 2020年4月~2021年3月395
- 2021年4月~2022年3月193
- 2022年4月~2023年3月216
- 2023年4月~2024年2月266
(2)腹部超音波(全診療科・生理検査室で実施した症例)
- 2021年1月~2022年12月8,355
- 2022年1月~2022年12月9,140
- 2023年1月~2023年12月12,298
(3)肝細胞癌に対する治療件数
| TACE or TAI | RFA | SBRT | LEN | Atezo/Beva Dur/Tre | |
|---|---|---|---|---|---|
| 2017年1月~12月 | 53 | 26 | 2 | 0 | - |
| 2018年1月~12月 | 55 | 27 | 2 | 4 | - |
| 2019年1月~12月 | 53 | 45 | 1 | 7 | - |
| 2020年1月~12月 | 64 | 29 | 2 | 18 | 0 |
| 2021年1月~12月 | 26 | 31 | 4 | 17 | 13 |
| 2022年1月~12月 | 22 | 20 | 7 | 8 | 23 |
| 2023年1月~12月 | 46 | 27 | 4 | 13 | 13 2 |
注)
TACE 肝動脈塞栓療法
TAI 肝動注化学療法
RFA 経皮的ラジオ焼焼灼療法
SBRT 体幹部定位放射線治療
LEN レンバチニブ(分子標的薬)
Atezo/Beva アテゾリズマブ・ベバシズマブ併用療法(複合免疫療法)
Dur/Tre デュルバルマブ・トレメリムバブ併用療法(複合免疫療法)
(4)肝生検・PTCD/PTAD/PTGBD/嚢胞ドレナージ/B-RTO
- 2021年1月~2022年12月26
- 2022年1月~2022年12月19
- 2023年1月~2023年12月13
B型肝炎
(1)疫学と自然経過
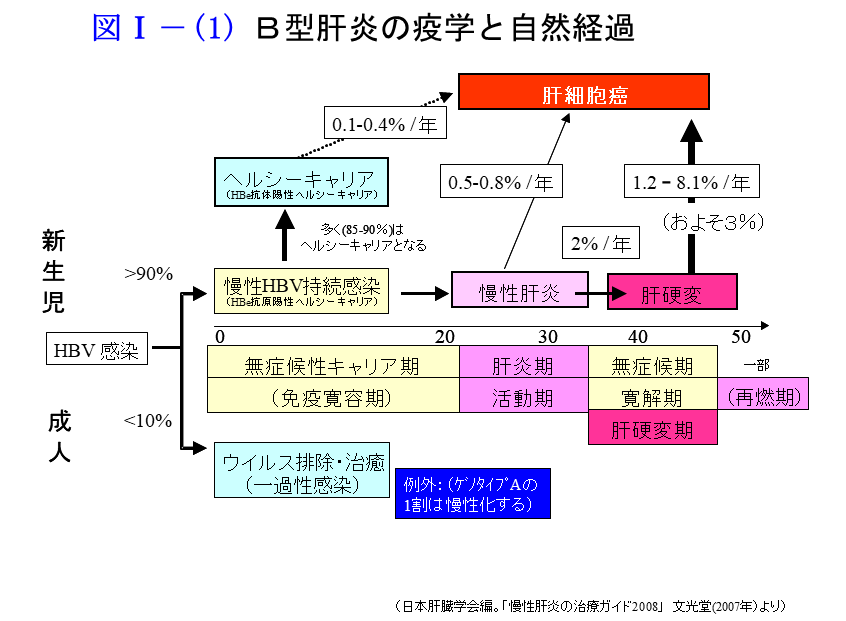
B型肝炎ウイルス(HBV)は肝臓に特異的に感染する肝炎ウイルスの1つです。血液・体液を介して感染し、感染時期や宿主免疫との関係により無症候性キャリア、急性肝炎、慢性肝炎、肝硬変、肝細胞癌などさまざまな病態を引き起こします。
わが国では人口の約1%がHBVの保有者(キャリア)と推定されています。ほとんどは出生時母子感染や幼少期の感染が原因と考えられ、感染するとHBe抗原陽性・高ウイルス量・肝機能正常の無症候性キャリアとなります。1986年以降はワクチンとグロブリン投与により母子感染は予防されるようになっています。また2016年から出生者全員を対象とするHBVワクチンを接種するB型肝炎ワクチン定期接種が開始され、感染が予防されるようになりました。
HBVキャリアとなった方の85~90%は成人期までに肝炎発症を経てウイルス量が減少し、HBe抗原陰性・抗HBe抗体陽性(HBeセロコンバージョンといいます)・肝機能正常となりますが、残りの方は慢性肝炎に移行します。慢性肝炎から年率2%の割合で肝硬変に進行します。また無症候性キャリアから年に0.1~0.4%、慢性肝炎から年に0.5~0.8%、肝硬変から年に1.2~8.1%の割合で肝がんが発生します。この間自覚症状が何もなく、気づいたときにはすでに進行した状態だった、ということが多いのが現状です。HBVキャリアかどうかは血液検査で簡単に判ります。肝炎無料検診などを利用して一度調べておくことをお勧めします。
一方、成人期のHBV感染は主に性行為感染によるものです。その場合急性肝炎を発症し、ほとんどの場合は臨床的治癒の状態となります。しかし、約1%は劇症肝炎という重篤な状態となる点に注意が必要です。また従来日本にはほとんど存在しなかったゲノタイプA(いわゆる欧米型)のHBVによる急性肝炎が近年急速に増加しており、その場合は急性肝炎の約10%が慢性肝炎に移行すると推定されています。今後ゲノタイプAのB型慢性肝炎が増加するのではないかと懸念されています。
(参考:日本肝臓学会編。「慢性肝炎・肝硬変の診療ガイド2019」 文光堂、小橋春彦:「B型肝炎の最新の診断と治療」)
(2)B型肝炎ウイルスマーカー
B型肝炎ウイルス(HBV)の状態を反映する各種の血液検査があり、B型肝炎ウイルスマーカーと呼ばれます。

HBs抗原(HBsAg)
陽性の場合、現在HBVに感染していることを示します。最近HBs抗原量を詳しく測定することができるようになり、HBs抗原量の多寡によって今後の肝炎の経過予測や、核酸アナログ製剤(後出)を中止できるかどうかの判断材料として有用であることがわかってきました。
HBs抗体
HBVの中和抗体。HBs抗体陽性の場合、過去にHBVに感染し現在は治癒していることを示します。ただし治癒した後も肝臓の中にごく微量ですがHBV DNAの一部が残っていると言われています(HBワクチン接種によって陽性化した人を除く)。
HBe抗原
無症候性キャリア期から慢性肝炎期のウイルス量が多い時期に陽性。
HBe抗体
活動期を経てウイルス量が減少し肝炎が鎮静化するとHBe抗原が陰性化しHBe抗体が陽性化します(HBeセロコンバージョンと呼びます)。ただし、HBe抗体陽性でもHBVが増殖し活動性の強い肝炎が続く場合もあり、必ずしも肝炎の鎮静化を示すわけではありません。
HBc抗体
高力価陽性は持続感染を、低力価陽性は過去の一過性感染を示します。ただしHBs抗体と同じく、HBc抗体が陽性の場合は肝臓の中にごく微量ですがHBV DNAの一部が残っていると言われています。
IgM型HBc抗体
高値陽性の場合はB型急性肝炎(初感染)であることを示します。
HBV DNA量
病態・予後・肝発癌に関与する因子として重要です。現在最もよく用いられている測定方法はリアルタイムPCR法(Taq-Man PCR法)で、微量から高濃度まで広い範囲の血中ウイルス量を測定することができます。
HBcrAg(HBVコア関連抗原)
HBVのコア抗原とHBe抗原を含むプレコア/コア遺伝子産物を測定するもので、肝内のHBVcccDNA量を反映すると言われています。核酸アナログ治療の方針(中止しても大丈夫かどうか)決定において有用です。
HBV ゲノタイプ(遺伝子型)
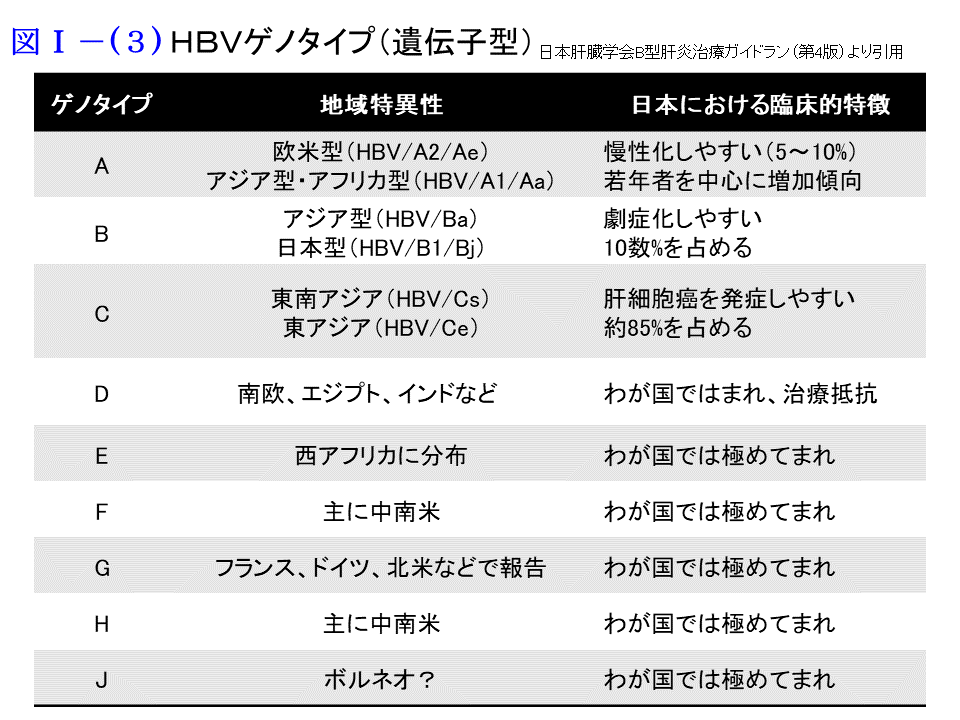
HBV DNAの相同性に基づきA型からJ型まで9つ(IはCの亜型)のゲノタイプに分類されています。世界地域によって分布が異なり、予後や治療反応性の違いの主たる原因となっています。日本全体ではゲノタイプCが主体で(岡山では95%)、沖縄地方や東北の一部ではゲノタイプBが比較的多いことが分っています。インターフェロンの有効性に関連があります。また従来日本にはほとんどなかったゲノタイプAによる急性肝炎が増加しつつあります。
参考
- 臨床検査データブック 2007-2008 高久 監修 黒川・春日・北村 編 医学書院 白鳥康史・小橋春彦「B型肝炎ウイルス遺伝子検査(HBV DNA)」。
- 日本肝臓学会B型肝炎治療ガイドライン(第4版)2022年6月
(3)診断の流れと経過観察
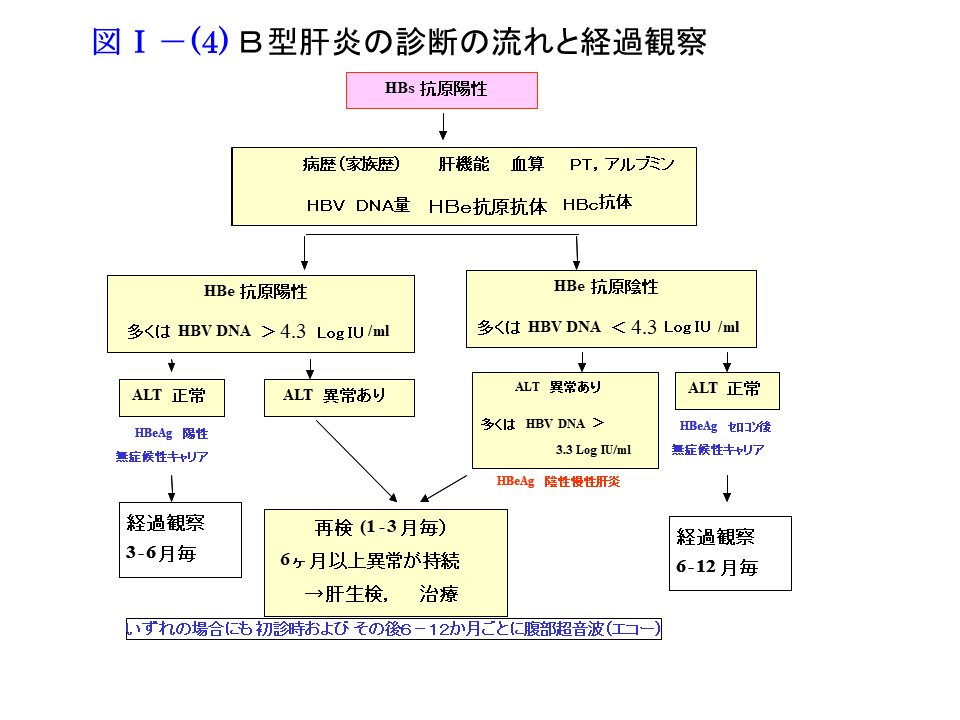
HBs抗原陽性と判明したら病歴・家族歴の聴取、診察、腹部超音波を行い、血液肝機能と各種ウイルスマーカーを測定します。特にHBe抗原の陽性/陰性、血中HBV DNA量、ALT、血小板数などが重要です。
ALTが異常値を示す場合は厳重に経過を観察し、異常値が持続し血中ウイルス陽性の場合には抗ウイルス療法の実施を検討します。ALTが正常値である場合は血液検査と腹部超音波により定期的に経過観察します。ただしALTが低値であっても肝硬変の場合には抗ウイルス療法の適応となります。
HBV感染者は肝発癌のリスクがあり、特に線維化の進行(肝硬変)と血中HBV DNA高値は高リスク状態です。肝細胞癌の早期発見には慢性肝炎では6か月毎、肝硬変では3か月毎の超音波(またはダイナミックCT、MRI)が必要です。腫瘍マーカー(AFP、PIVKA-II、L3分画)と組み合わせて実施します。なお無症候性キャリアからも発癌することがあるため、肝機能が正常であっても6(~12)か月毎の画像診断を要します。
(4)治療
最も重要なことは治療適応の有無を決定することです。若年者では自然経過で鎮静化する例が多い一方、短期間で急速に肝硬変に至る症例もあります。年令、HBe抗原・抗体、血中HBV DNA量、AST、ALT、血小板数、肝予備能、腹部画像診断などから進行度、活動性を評価します。通常、半年程度は経過観察したうえで、血液肝機能検査の異常値が持続または出没し、活動性の肝炎があり今後さらに進行すると思われる場合が治療の対象となります。治療適応の決定に際して肝生検を行い肝組織像を参考とすることがあります。
治療法は抗ウイルス療法と肝庇護療法に大別されます。治療の長期目標は肝内におけるHBV増殖を低下させ肝炎を鎮静化し、その結果肝硬変、肝細胞癌への移行を防止することです。指標となるのは第1にHBs抗原の陰性化、第2にHBe抗原の陰性化とHBe抗体の陽性化(セロコンバージョン)、第3に血中HBV DNAの低下(3.3 Log IU/mL未満)、第4にALTの正常化(30 U/L以下)です。
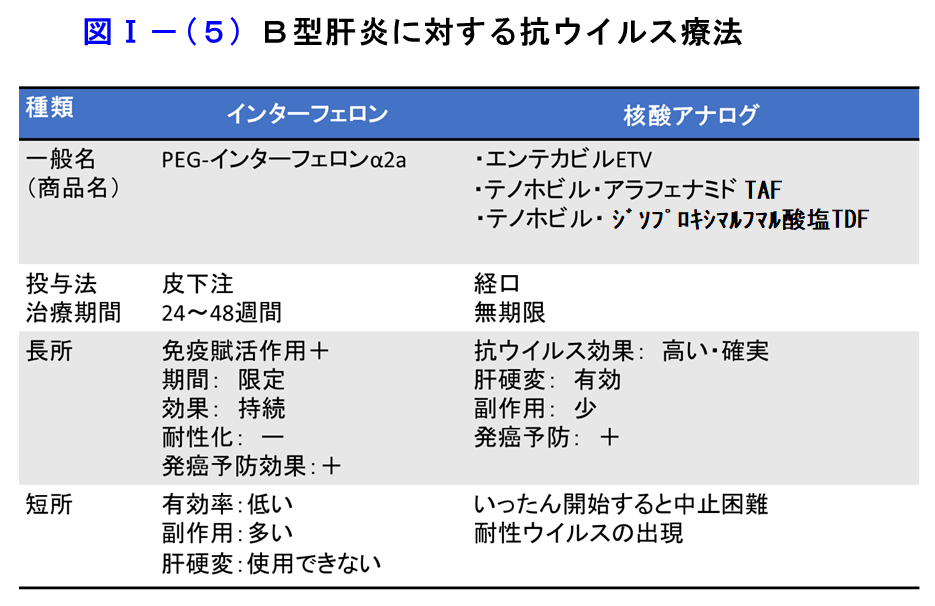
抗ウイルス療法にはインターフェロン(IFN)と核酸アナログ製剤があります。それぞれ長所と短所がありウイルス側要因と宿主側要因を考慮して選択します。
IFNは抗ウイルス作用のほかに免疫賦活作用を持ち、奏功例では投与終了後も持続的な効果が期待できます。また投与期間が限定できること、耐性化がないことなどの利点が挙げられます。若年者や病態が進行していない方に適しています。ただし有効率はかならずしも高くないこと、注射が必要、副作用が強いことなどが問題となります。
一方、核酸アナログ製剤は経口投与が可能で副作用が少なく、血中HBV DNAの低下とALT正常化が高率に得られ、肝線維化の改善、肝予備能の改善や肝発癌抑制効果が得られます。肝硬変例、肝細胞癌治療後症例に対しても肝予備能改善効果を示します。その反面、一旦投与を開始すると終了することが困難で長期投与を必要とします。長期投与により薬剤耐性変異ウイルスの出現が問題となりますが、エンテカビル(ETV)およびテノホビル(TDF、TAF)は抗ウイルス効果が高く初回投与であれば耐性化率が低いため、現在核酸アナログ未治療例に対する第一選択として推奨されています。
(5)治療ガイドライン
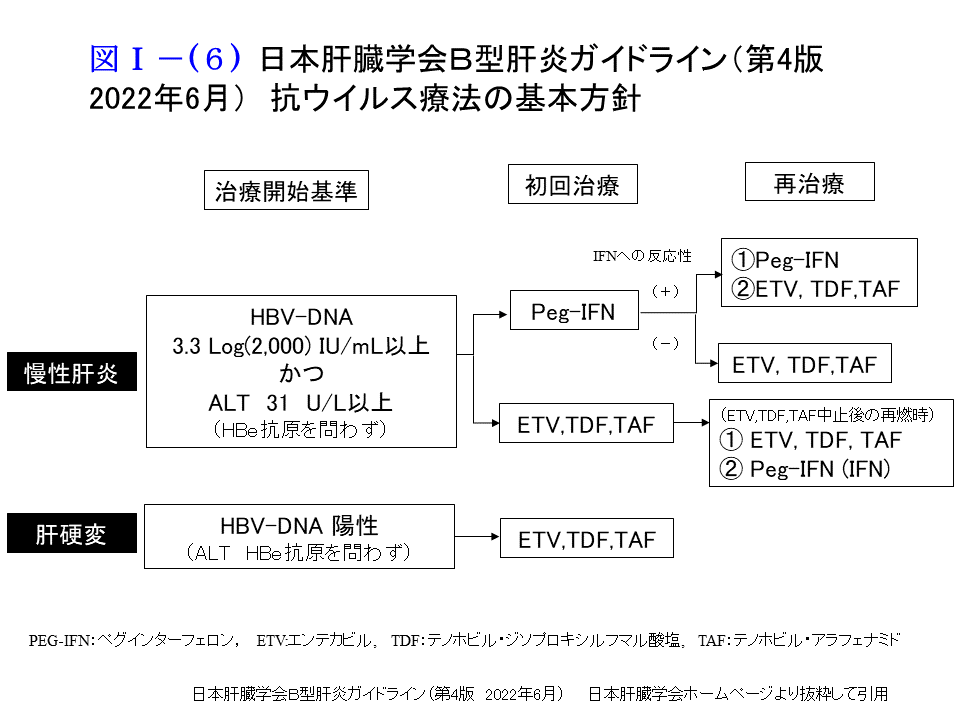
B型慢性肝炎(肝硬変を含む)の治療法選択の基準として日本肝臓学会B型肝炎治療ガイドライン(第4版 2022年6月)が発表されています。それによれば慢性肝炎の治療対象はHBe抗原の陽性/陰性にかかわらずALT 31 U/L以上かつHBV-DNA 2、000 IU/ml (3.3LogIU/ml)以上で、初回治療ではHBe抗原、ゲノタイプにかかわらず原則Peg-IFNを第一に検討することが推奨されています。ただしPeg-IFN不適応症例、線維化が進行し肝硬変に至っている可能性が高い症例などでは初回から核酸アナログによる治療を行うとされています。一方、肝硬変の症例ではHBV DNA陽性なら代償性・非代償性、HBV DNA、ALT値を問わず全てが治療適応となり、初回から核酸アナログ(ETV、TDF、TAF)の長期継続治療が推奨されています。
参考
- 日本肝臓学会B型肝炎治療ガイドラン(第4版)2022年6月
(6)免疫抑制・化学療法によるB型肝炎ウイルス再活性化の問題
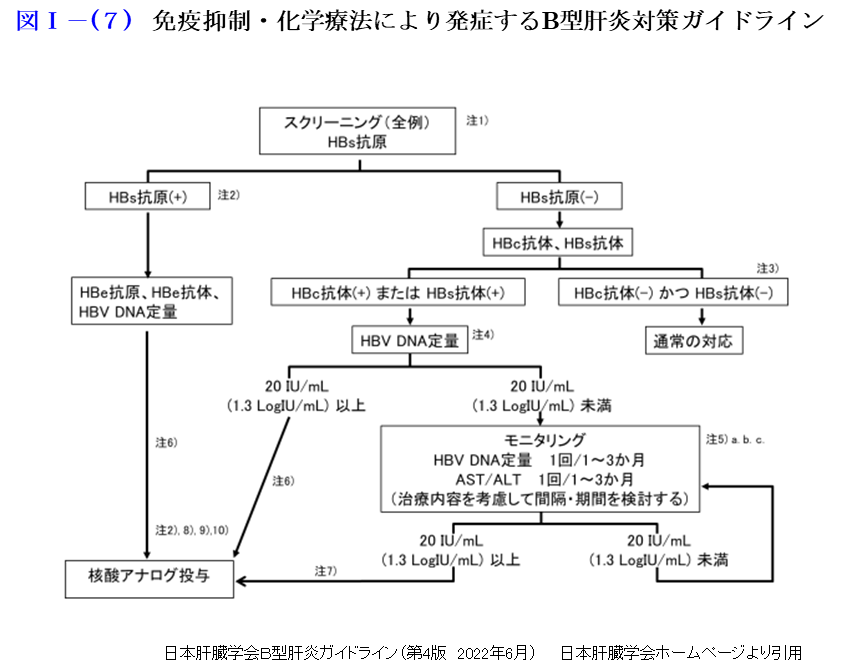
現HBV感染者だけでなく、過去にHBVに感染したことがある人(HBV既往感染者)も、化学療法(抗癌剤)や免疫抑制剤・抗リウマチ薬などにより免疫機能が低下すると、潜在していたHBVが再増殖し重篤な肝炎を起こすことがあります。このウイルス再増殖のことをHBV再活性化といいます。HBs抗原が陽性であれば現在のHBV感染を、HBs抗原が陰性でHBc抗体またはHBs抗体が陽性であればHBV既往感染を示します。HBV再活性化による肝炎が起こると重症化する危険性が高く、元の疾患に対する治療もできなくなるため生命予後の悪化に直結します。そのためHBV再活性化の発生そのものを予防することが最も重要です。日本肝臓学会などのガイドラインではHBV再活性化への対策を示しています。
C型肝炎
(1)全体像
初めに
C型肝炎は急性肝炎から高率に慢性肝炎へ移行し、その後長期間にわたって緩徐に線維化が進行して肝硬変に至ります。肝硬変になると高率に肝細胞癌を合併し、C型肝炎関連死の最も大きな原因となります。C型肝炎治療の第一目標は抗ウイルス療法により血中のC型肝炎ウイルス(HCV)を持続的に陰性化させること(持続的ウイルス陰性化=SVR)です。第二目標は肝炎を鎮静化し、慢性肝炎から肝硬変への進行を防ぎ、ひいては発癌を抑制することです。そのためには抗ウイルス療法と肝庇護療法を適宜組み合わせて長期的にコントロールしていくことが必要です。
急性肝炎から慢性肝炎への移行
わが国におけるHCV保有者数は100~150万人と推定されます。HCVは血液・体液を介して感染し急性肝炎を発症します。C型急性肝炎の症状は軽いことが多く重症化、劇症化することはまれですが、高頻度に慢性肝炎に移行します。慢性化の徴候として、自・他覚症状が軽い、ALT上昇の程度が低い、ALTが多峰性に推移する、発症12週後に血中HCV RNAが陽性である、などが挙げられています。
慢性肝炎の臨床像
C型慢性肝炎は20~30年という長期間にわたり炎症が持続し、線維化が緩徐に進行し肝硬変に変化します。自然経過の中でHCVが排除されて治癒することはほとんどありません。なお、血中HCV RNA陽性で血液肝機能が正常である「無症候性キャリア」と呼ばれる時期でも、肝生検を行なうと多くの場合ごく軽度ではありますが炎症所見が見られます。慢性肝炎の時期には自覚症状を伴わないことが多く、罹患していることに長年気づかず、知らないうちに肝硬変に至っていることもまれではありません。
参考
- 日本肝臓学会編。「慢性肝炎・肝硬変の診療ガイド2019」 文光堂
- 小橋春彦、高木章乃夫、白鳥康史:C型慢性肝炎の自然経過。最新医学別冊 新しい診断と治療のABC 27 ウイルス性肝炎 p177-183、最新医学社、東京、2005.
(2)肝組織像と血小板数
慢性肝炎の進行を評価する上で組織像の理解が必要となります。慢性肝炎では門脈域を中心にリンパ球をはじめとした炎症細胞浸潤と線維化、肝実質内の肝細胞の壊死炎症が認められます。肝炎の持続に伴い線維化が進行し肝硬変に至ります。新犬山分類(1996年) では線維化のステージをF0(線維化なし) 、F1(門脈域の線維性拡大)、 F2(線維性架橋形成)、 F3(小葉のひずみを伴う線維性架橋形成)、 F4(肝硬変)の5段階に分類しています(表)。線維化のステージを推測する目安として末梢血中の血小板数が有用です。すなわち、F0、F1、F2、F3、F4の血小板数は、それぞれ20万、18万、15万、13万、10万以下/μl 程度であり、簡便な目安となります。

慢性肝炎の活動性が軽度の場合は線維化の進行は緩徐で、活動性が高度の場合線維化の進行は急速です。C型慢性肝炎は一般にB型慢性肝炎に比して活動性は軽度であり、それを反映してC型慢性肝炎はB型慢性肝炎に比して肝硬変への進行は緩徐です。しかしF1-2期に比してF3期は活動性が高くなり、線維化の進行速度が速くなる傾向があります。
参考
- 小橋春彦、高木章乃夫、白鳥康史:C型慢性肝炎の自然経過。最新医学別冊 新しい診断と治療のABC 27 ウイルス性肝炎 p177-183、最新医学社、東京、2005.
(3)診断の進め方
C型肝炎のスクリーニングとして、第一にHCV抗体を測定します。HCV抗体が陽性であれば血中HCV RNA量を測定(リアルタイムPCR法)で測定し、これが陽性であればHCV感染ありと診断されます。同時に血液肝機能検査(AST ALT など)、血球検査、腹部超音波検査を行います。リアルタイムPCR法ではHCV RNAの有無とウイルス量の結果を同時に知ることができます。
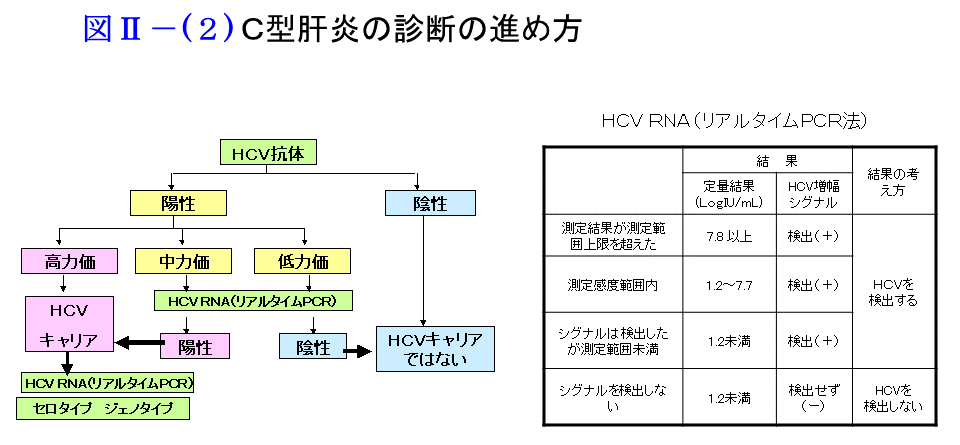
C型肝炎ウイルスにはいくつかに細分化され、わが国では約7割の方はセログループ1型(ゲノタイプ1b)、約3割の方がセログループ2(ゲノタイプ2a、2b)です。
(4)肝硬変への進行と肝発癌
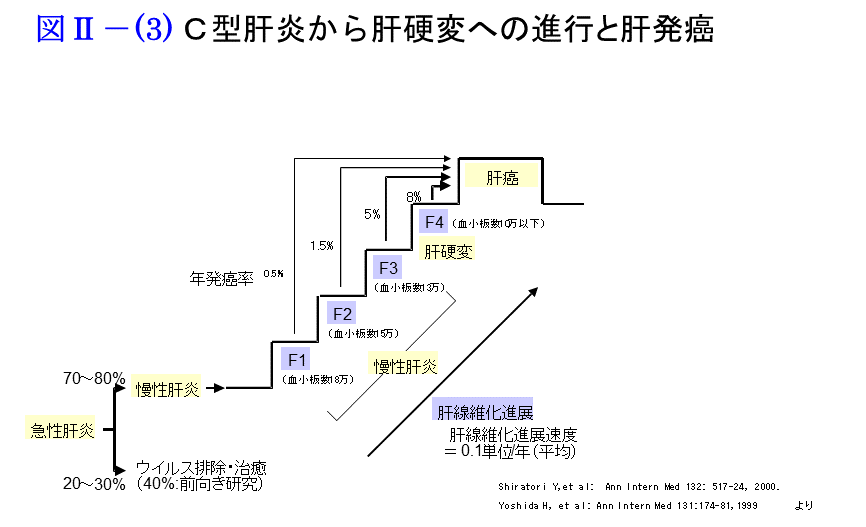
C型慢性肝炎から肝硬変にかけての線維化の進行速度に関する報告によると、線維化ステージの進行速度は1年間で0.1程度と推測されています。約10年で線維化ステージが1段階進行することになります。ALT正常者では進行速度は1/2になります。また進行速度に関与する因子として感染時の年令(40歳以上)、飲酒(50g/日以上)、男性の3つを挙げられ、20歳以下で感染した場合30-40年かけて肝硬変へと進展するが40歳以上の年令で感染した場合、感染後10年くらいで急速に肝硬変へ進行することがあると報告されています。これらを総合的に見ると、C型慢性肝炎において線維化は平均して約10年毎にF1→2→3→4と1段階ずつ進行し、20-30年で肝硬変に移行します。注意すべき点は、線維化の進行速度(傾き)は直線的ではなく年令が進むに従って加速することであり、50代に入ると進行速度が速くなり50歳代後半から60歳台にかけて肝硬変になりやすいと考えられます。
肝細胞癌の発生
HCVに初感染してから肝細胞癌が発生するまでの期間は約30年とする報告が多く見られます。発癌に関連する因子として線維化の進行、年齢、飲酒、男性、ALT高値が挙げられています。中でも線維化ステージの進行はもっとも重要です。 Yoshidaらは2890例のC型慢性肝炎患者を平均4.3年経過観察し、ステージ別に見た発癌率(/人/年)を、F0-F1で0.5%、 F2で2.0%、F3で5.3%、F4で7.9%と報告しています。また、発癌を抑制する因子としてインターフェロン治療を挙げています。またALT値の平均値が持続的に80 U/lを越えている症例は、80未満であった症例に比して肝細胞癌発生が有意に高率であったとの報告が見られます。
参考
- 小橋春彦、高木章乃夫、白鳥康史:C型慢性肝炎の自然経過。最新医学別冊 新しい診断と治療のABC 27 ウイルス性肝炎 p177-183、最新医学社2005.
(5)治療
経口抗ウイルス薬(IFNフリーDAA併用療法)
C型慢性肝炎治療の目標は血中HCV RNAの消失、その結果として肝硬変への進行および肝細胞癌発生を抑制し、長期予後を改善することです。近年、新しい抗ウイルス療法が次々と実用化され、現在では経口直接作用型抗ウイルス薬(DAA)併用によるインターフェロン(IFN)フリー療法が主流となっています。IFNフリーDAA併用療法は治療効果が高く副作用も比較的少ないので、高齢患者さんや肝硬変の方も治療することができ、早期に治療を導入することが推奨されています。また非代償性肝硬変に対する抗ウイルス治療も可能となっています。
現在IFNフリーDAA併用療法によく用いられている薬剤は以下の通りです。
- ソホスブビル/レジパスビル配合錠
- グレカプレビル/ピブレンタスビル配合錠
- ソホスブビル/ベルパタスビル配合錠
上記の中からHCVゲノタイプ、肝臓の状態(慢性肝炎・代償性肝硬変・非代償性肝硬変)、併存疾患(特に腎障害)、常用薬などの条件を考慮して適切な治療を選択します。
治療選択
日本肝臓学会のC型肝炎治療ガイドライン(2023年1月第8.2版)では以下のような治療選択が推奨され、C型肝炎に対する抗ウイルス治療は、ゲノタイプを問わず、初回治療・再治療ともIFNフリーDAA併用療法が推奨されるとしています。
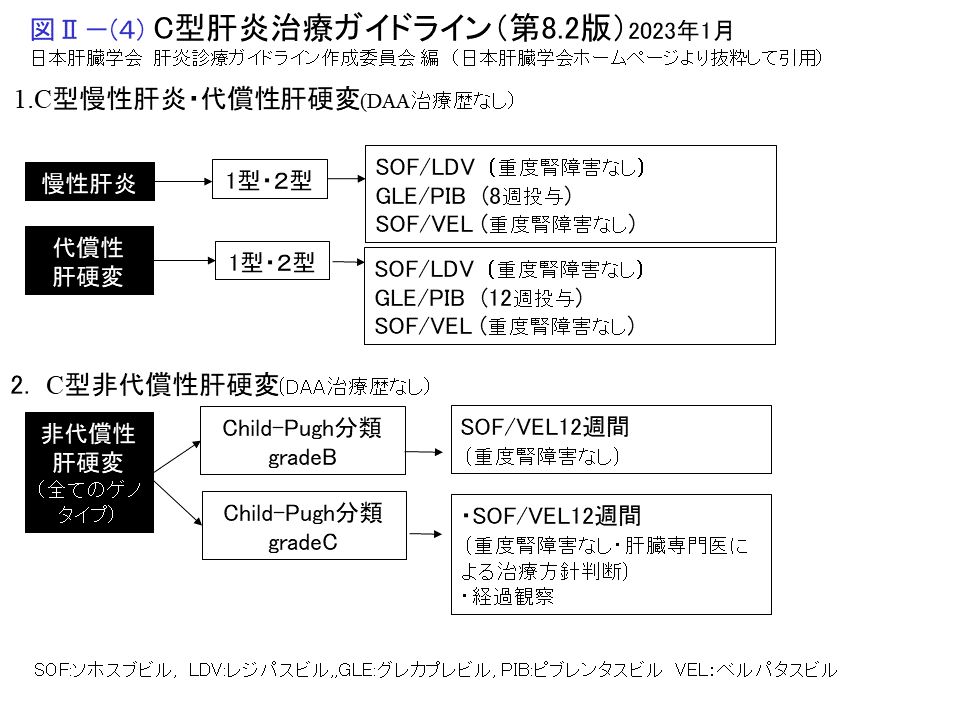
C型慢性肝炎・代償性肝硬変(初回治療)
ゲノタイプ 1 型・2型の慢性肝炎・代償性肝硬変に対する初回治療として、ソホスブビル/レジパスビル配合錠(重度腎障害がない場合)、グレカプレビル/ピブレンタスビル配合錠、ソホスブビル/ベルパタスビル配合錠(重度腎障害がない場合)の3つが第一選択として推奨されています。
C型非代償性肝硬変
ソホスブビル/ベルパタスビル配合錠12週投与が選択肢となります。ただし重度の非代償性肝硬変に対する治療は肝臓専門医によって治療方針が決定されるべきで、投与の際には厳重な経過観察が望ましいとされています。
前治療不成功例に対する再治療

以前DAAを含む抗ウイルス療法を行うも不成功だった方の場合は薬剤耐性変異が惹起されている可能性が高く、慎重に検討したうえで治療法を選択することが必要となります。
肝細胞癌
(1)わが国における実態
現在わが国における死因の第一位は悪性新生物です。令和3(2021)年に悪性新生物(腫瘍)で死亡した人は38万1,505人(26.4%)、そのうち肝癌による死亡は24,102人で、男性では第5位、女性では第7位でした。数年前から肝癌による死亡数は減少しつつあります。
(令和3年人口動態統計統計(確定数)の概況 厚生労働省HPより引用)
第24回全国原発性肝癌追跡調査報告書2016-2017によると原発性肝癌のうち89.3%が肝細胞癌、肝細胞癌症例の39.0%がHCV抗体陽性、12.5%がHBs抗原陽性で、肝細胞癌の原因の約半数がB型あるいはC型肝炎ウイルス感染症であり、肝細胞癌を減らすためには抗ウイルス療法が重要であることを示しています。抗ウイルス療法の進展とともにウイルス肝炎を背景とする肝癌は近年さらに減少傾向にあります。その一方でHBs抗原陰性かつHCV抗体陰性である非B非C型肝癌の割合が増加しており、脂肪性肝疾患(MASLD)などからの肝発癌が増加しているのではないかと推測されています。
B型肝炎では 慢性肝炎、代償性肝硬変、非代償性肝硬変からの年間発癌率はそれぞれ<1%、2-3%、7-8%と報告されています。B型肝炎からの発癌リスクとして血中HBVDNA量高値、肝硬変、高齢、男性などが関与することが知られています。一方、肝機能が正常なB型肝炎ウイルス無症候性キャリアからも少数ではあるが肝細胞癌の発生が見られ、注意が必要です。B型肝炎に対する核酸アナログ治療により肝発癌が抑制されることが報告されています。
C型肝炎では前述のように慢性肝炎から肝硬変へと線維化が進行するにつれて年間発癌率が上昇します。インターフェロン療法やDAA治療により著効が得られれば発癌リスクは軽減することが報告されています。
(2)スクリーニングと診断
スクリーニング(肝細胞癌サーベイランス)
肝細胞癌の発生に関して、B型・C型慢性肝炎、非ウイルス性肝硬変は高危険群、B型およびC型肝硬変は超高危険群であることが知られています。肝細胞癌を早期に発見するためにはこれらの症例を対象とした計画的なスクリーニングを行うことが必要です。 近年の画像診断の発達により肝癌をより早期に発見することが可能となってきました。高危険群では6か月毎、超高危険群では3-4か月毎にスクリーニングとして超音波検査と腫瘍マーカー(AFP/PIVKA-II)を行うことが推奨されています。また超高危険群、腫瘍マーカーの上昇が続く症例、肝萎縮や進んだ肝硬変で超音波での腫瘍描出が困難な症例などではダイナミックCTあるいはダイナミックMRIの実施を年1-2度程度組み合わせます。
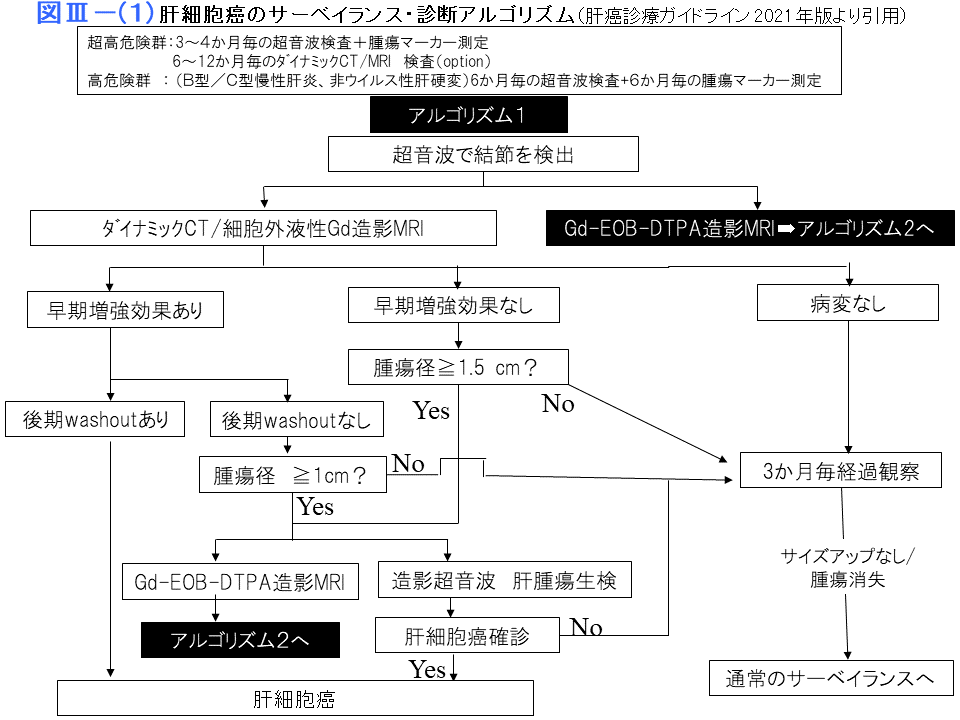
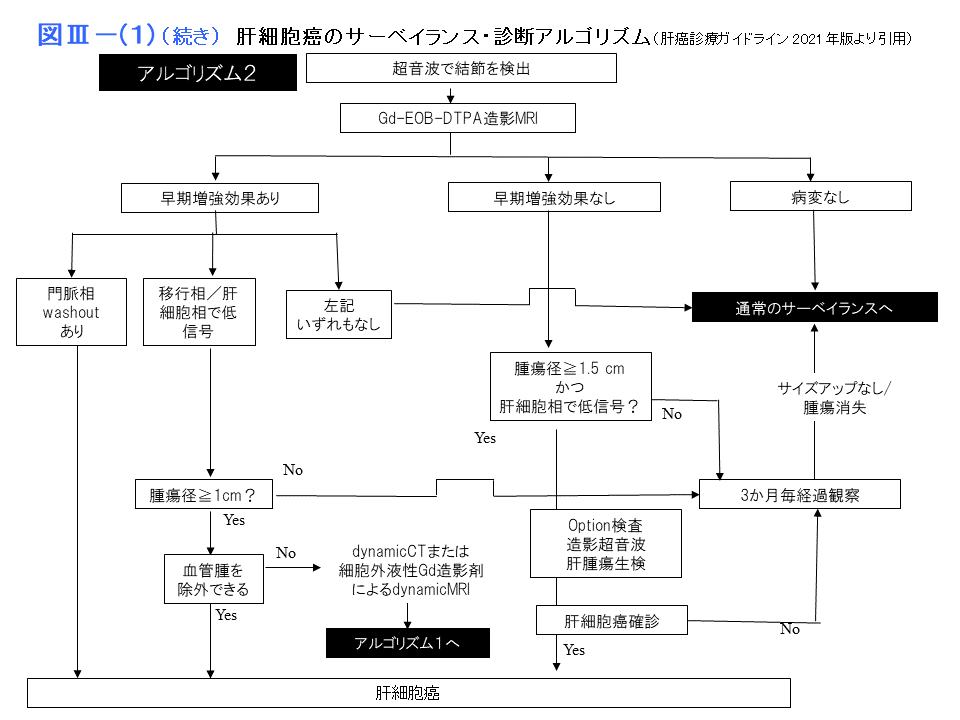
画像診断の進め方
超音波検査で結節性病変が指摘された場合、ダイナミックCTあるいはEOB造影MRI を行います。典型的な肝細胞癌像は動脈相で高吸収域、門脈相と平衡相で相対的に低吸収域に描出される結節です。EOB MRIでは20分後に撮影する肝細胞相で高感度に肝細胞癌が検出され、早期肝細胞癌の発見に有力な方法です。また超音波造影剤ソナゾイドを用いた造影超音波でも後期像(クッパー細胞相)で高感度に肝細胞癌を検出することができます。
腫瘍マーカー
肝細胞癌の腫瘍マーカーとしてAFP、PIVKA-II、AFP-L3分画があります。抗危険群では6か月毎に、超高危険群で3~4か月毎に腫瘍マーカーを測定することが推奨されています。また2種類以上の腫瘍マーカーを組み合わせることにより感度の上昇が得られます。AFPの持続的な上昇あるいは200ng/mL以上の上昇、PIVKA-IIの40mAU/mL以上の上昇、AFP-L3分画の15%以上の上昇は肝細胞癌の存在を示唆します。しかし、腫瘍マーカーの感度は画像診断よりも低いため、腫瘍マーカー単独でのスクリーニングでは不十分で、超音波などの画像診断と併用して用いることが重要です。
核酸アナログ投与中のB型慢性肝炎・肝硬変におけるAFP
AFPは特異度が低く偽陽性率が高く、肝癌がなくても陽性になることが多いことが知られています。しかし核酸アナログを投与しているB型慢性肝炎・肝硬変症例のほとんどでAFPは10ng/mL以下に低下しており、偽陽性率は著明に低下し特異度が上昇します。自験例の検討ではカットオフ値10ng/mLでの特異度は97.3%でした。(Kobashi H、 et al. Hepatology Research 2011;41(5):405-16.)したがって核酸アナログを投与中の症例でAFPが10ng/mLを超えて上昇を続けた場合には肝細胞癌が潜在する可能性が高く、画像診断などで精査を進めることで早期発見につながると考えられます。
なお、日本肝臓学会肝癌診療ガイドライン2021年版に肝細胞癌のサーベイランス・診断アルゴリズムが示されており、参考になります。
(3)治療方針
肝細胞癌の多くは肝硬変などを背景に発生するため、肝細胞癌の症例は しばしば肝予備能低下を伴います。また肝細胞癌は同時性または異時性に多発しやすいことが知られています。これらの特徴を踏まえて、各症例の腫瘍因子と肝予備能を評価した上で治療方針を選択することが重要です。
肝細胞癌の治療法として以下のものが挙げられます。
- 肝切除術
- 局所療法
- 経皮的ラジオ波焼灼療法
- 経皮的マイクロ波凝固療法
- 肝動脈化学塞栓療法(TACE)
- 肝動注化学療法(HAIC)
- 分子標的薬(レンバチニブ、ソラフェニブ、レゴラフェニブ、ラムシルマブ、カボザンチニブ)
- 複合免疫療法(アテゾリズマブ・ベバシズマブ併用療法トレメリムマブ・デュルバルマブ併用療法)
- 肝移植
- 放射線療法: 体幹部定位放射線治療、粒子線療法
肝細胞癌の腫瘍側因子(大きさ、個数、形態、存在部位、Stage、脈管侵襲の有無)と宿主側因子(肝予備能)を総合的に評価したうえで最適の治療法を選択します。治療法の選択に際して、肝癌診療ガイドラインが参考になります。(日本肝臓学会肝癌診療ガイドライン2021年版)
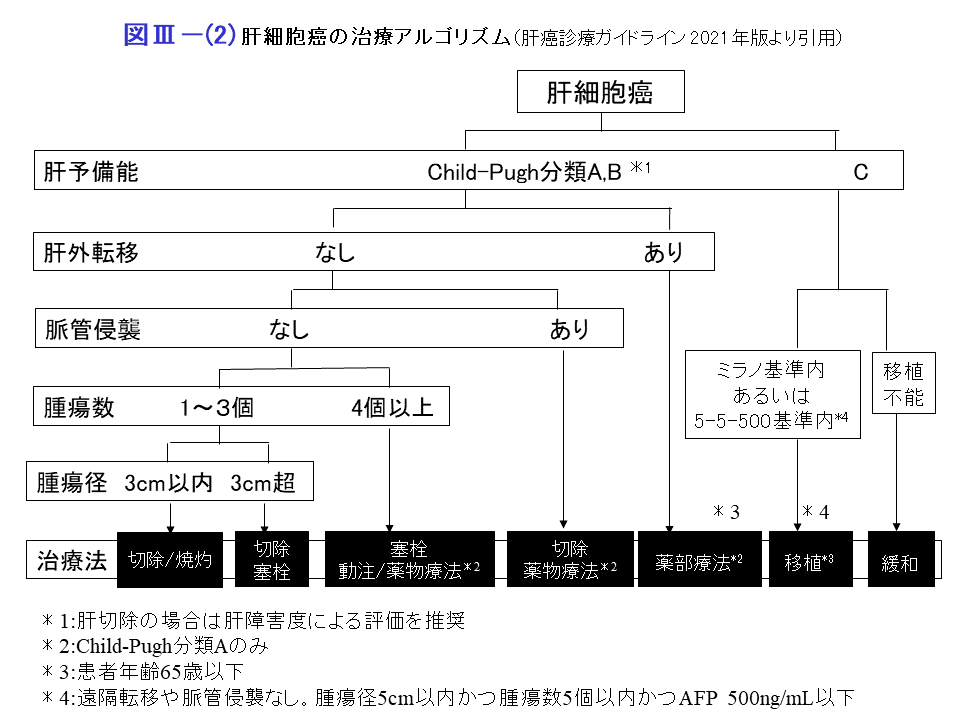
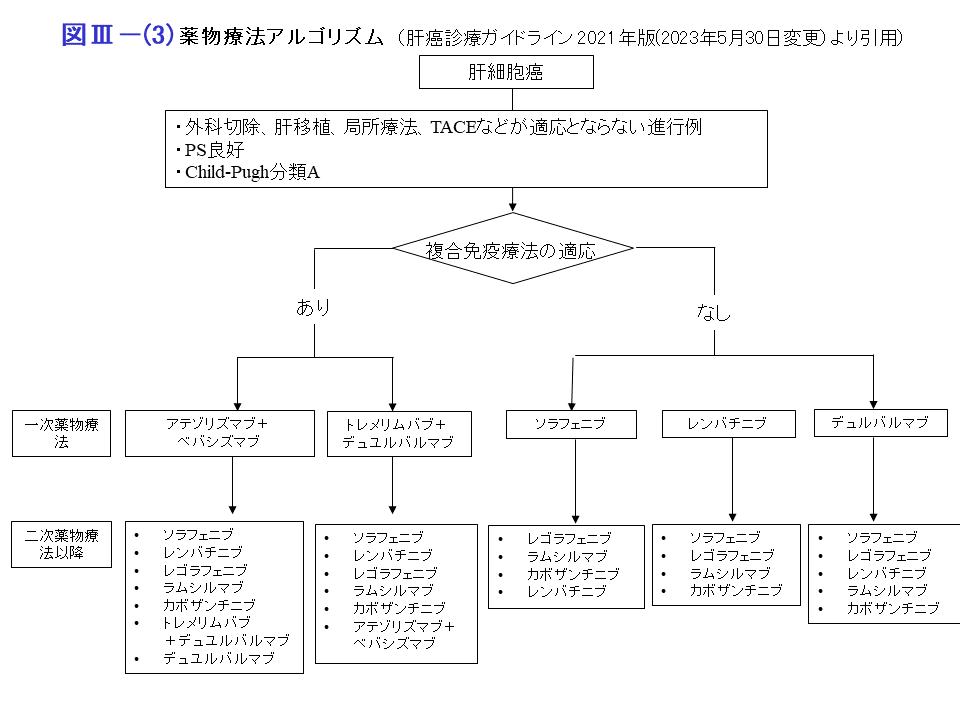
近年、中間期あるいは進行期肝細胞癌に対する治療方針が大きく変わりつつあります。中間期肝細胞癌に対して従来は肝動脈化学塞栓療法(TACE)が第一選択でしたが、最近TACE不応あるいはTACE不適の概念が提唱され、そのような場合には免疫複合療法(アテゾリズマブ・ベバシズマブ併用療法)あるいは分子標的薬(レンバチニブ)先行後のTACE(LEN TACE)の方が有効と提案されています。また進行期肝細胞癌に対してはアテゾリズマブ・ベバシズマブ併用療法が第一選択として推奨されています。
(4)治療の実際
主たる内科的な肝細胞癌の治療について説明します。
経皮的ラジオ波焼灼療法(RFA)
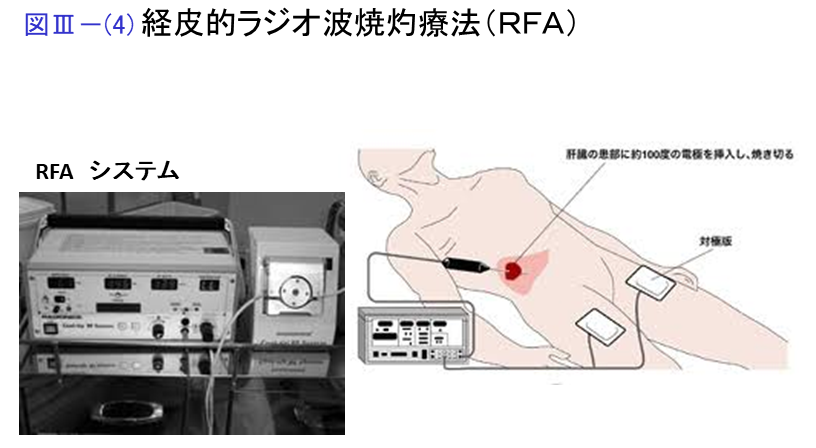
超音波で腫瘍を描出し、局所麻酔を行ったうえで経皮的にラジオ波針を腫瘍に穿刺し、通電して熱凝固します。原則として腫瘍径3cm以下、個数3個以内、肝予備能Child-Pugh分類AまたはB、出血傾向や腹水がない場合が適応となりますが、個々の症例の条件によって適応を拡大する場合もあります。発生部位によっては人工胸水・人工腹水など作成して、より安全確実に治療できるようにします。
肝動脈化学塞栓療法 (TACE)
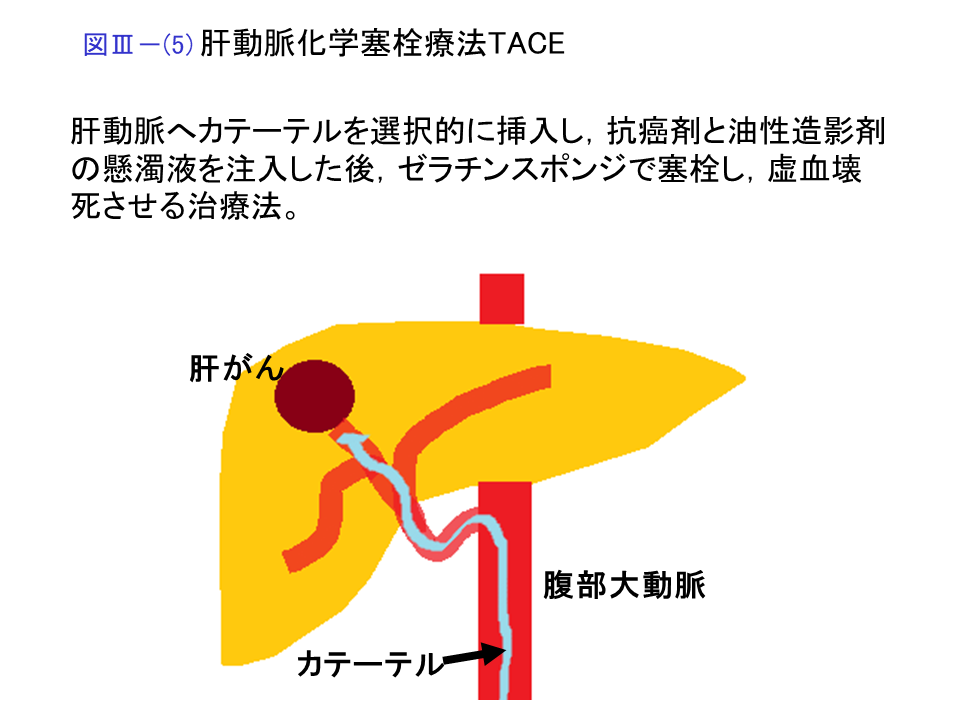
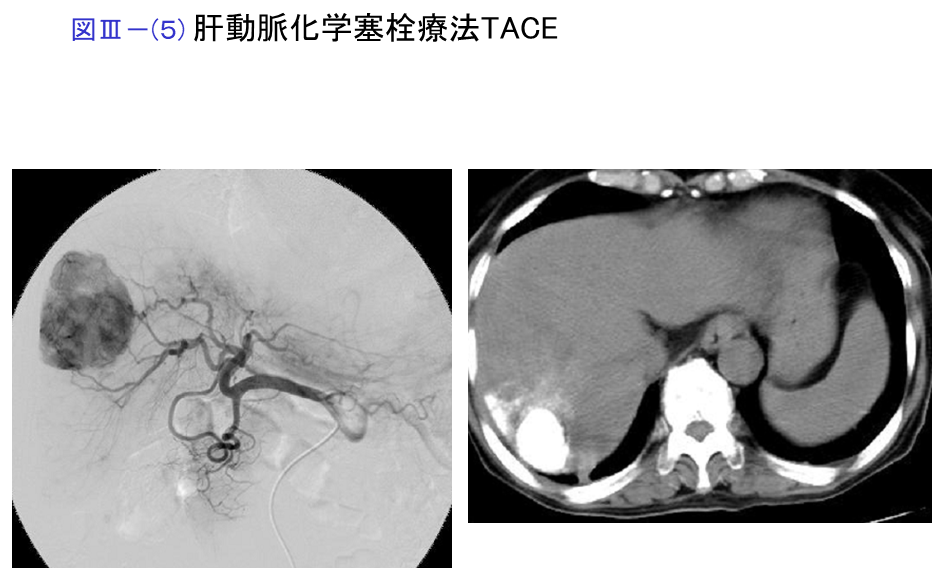
局所麻酔下に大腿動脈を穿刺して腹部大動脈から腹腔動脈、上腸間膜動脈、肝動脈などへカテーテルを挿入し、血管造影を行います。CTを併用することもあります。肝細胞癌への栄養血管を確認し、マイクロカテーテルを選択的に挿入し、油性造影剤と抗腫瘍剤の懸濁液、続いてゼラチンスポンジ細片を栄養血管に注入して塞栓を行います。ゼラチンスポンジの代わりに球状塞栓物質(マイクロスフィア)を用いることもあります。繰り返して施行することが可能です。
レンバチニブ投与後に肝動脈化学塞栓療法を併用する方法(LEN-TACE)が有効な場合もあります。
肝動注化学療法
肝動脈カテーテルから抗腫瘍薬を注入する治療法です。カテーテル近位部につないだ穿刺器具(リザーバーまたはポートと呼びます)を皮下に留置して、薬剤を反復的・持続的に注入することもあります。肝予備能Child-Pugh分類AまたはBで、TACE不応例や、門脈腫瘍栓合併などでTACE不適応例などが適応となります。
分子標的治療薬
切除不能例・局所治療不能例・TACE不応例などで、肝予備能が保たれた症例が適応となります。一次治療薬としてソラフェニブ、レンバチニブ、ラムシルマブが、二次治療薬としてレゴラフェニブ、カボザンチニブがあります。また上記のように最近レンバチニブ先行後にTACEを組み合わせるLEN TACE療法も提唱されています。
複合免疫療法
アテゾリズマブ・ベバシズマブ併用療法
免疫チェックポイント阻害薬(抗PD-L1抗体薬)であるアテゾリズマブと血管新生(VEGF)阻害薬であるベバシズマブを併用する治療法です。進行肝細胞癌に対する有効性がソラフェニブより高く、局所治療の適応外である進行肝細胞癌に対する第一選択治療に位置づけられています。
トレメリムマブ・デュルバルマブ併用療法
2種類の疫チェックポイント阻害薬、すなわち抗PD-L1抗体薬デュルバルマブと抗CTLA-4抗体薬トレメリムマブを併用する治療法です。アテゾリズマブ・ベバシズマブ併用療法と同じく局所治療の適応外である進行肝細胞癌に対する第一選択治療に位置づけられています。
体幹部定位放射線治療(SBRT)
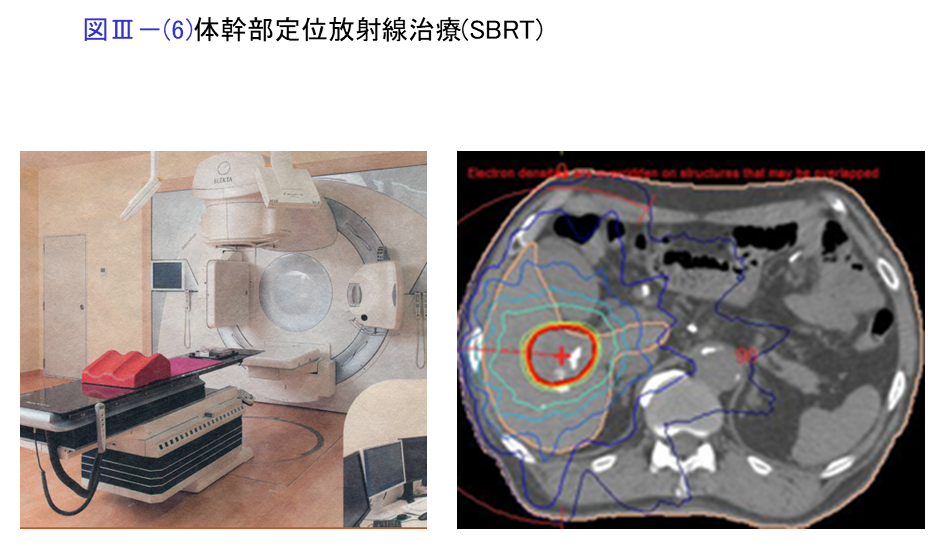
体幹部定位放射線治療は5cm以下で単発の肝細胞癌に対して有効な治療法です。特に太い脈管の近傍など経皮的ラジオ波焼灼療法(RFA)が困難な場合に有用です。
医師紹介

- 歳森 淳一としもり じゅんいち
平成11年卒業
メッセージ / ひとりひとりの方に適した診療を心掛けております
- 役職肝臓内科部長
- 専門領域肝臓内科、消化器内科
- 資格日本内科学会認定内科医・専門医
- 日本肝臓学会専門医
- 日本消化器病学会専門医
- 植松 凜也うえまつ りんや
令和3年卒業
- 専門領域肝臓内科

- 小橋 春彦こばし はるひこ
昭和59年卒業
メッセージ / 消化器疾患(消化管,肝・胆・膵)は発生頻度が高く,急を要する場合も多々あります。一方,慢性肝炎など症状がほとんどないうちに進行する病気もあり油断できません。私たちは地域の中核医療施設として,他の医療機関と協力して消化器・肝疾患でお困りの方の診断,治療に貢献したいと考えています。
- 役職非常勤医師
- 肝臓内科顧問
- 専門領域肝臓内科、消化器内科
- 資格日本内科学会認定内科医・総合内科専門医・指導医
- 日本肝臓学会専門医・指導医
- 日本消化器内視鏡学会専門医
- 日本消化器病学会専門医・指導医
- 備考岡山大学医学部医学科臨床教授
- 岡山大学消化器・肝臓内科非常勤講師
- 日本消化器内視鏡学会中国地方会評議員
- 日本内科学会中国地方会評議員
- 日本肝臓学会西部会評議員
- 日本消化器病学会評議員・同中国支部評議員
外来診療表
内科
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 物部 吉伸 | 村山 晃三 | 安東 千裕 | 植松 凜也(1・3・5週) | 中山 博誉 |
| 宗石 翔(1・3・5週) | 坂東 優希(1・3・5週) | 中井 優 | 氏家 正皓(2・4週) | 西浦 義雄(1・3・5週) |
| 岡 智彦(2・4週) | 曽我部 大輔(2・4週) | 宗石 愛花(1・3・5週) | 大槻 啓剛(2・4週) | |
| 島﨑 海渡(2・4週) |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 藤原 隆行 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 藤井 総一郎 | 竹内 誠 | 藤井 総一郎 | 新谷 大悟 | 竹内 誠 |
| 新谷 大悟 | 木村 真衣子 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 宮下 雄博 | 牧田 文子 | 若林 大智 | 塚本 啓子 | 藤原 隆行 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 岡田 震一 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 佐住 洋祐(岡大) | 長谷川 功 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 長谷川 功 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 小山 芳伸 | 小山 芳伸 | 志田原 健太 | ||
| 志田原 健太 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 岡本 修吾 | 岡本 修吾 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 秋田 光洋 | 片岡 恵美子 | 井上 雅文 | 永井 裕大 | 井上 雅文 |
| 藤岡 紘平 | 秋田 光洋 | 藤岡 紘平 | ||
| 中山 博誉 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 小橋 春彦 | 歳森 淳一 | 小橋 春彦 | 歳森 淳一 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 原田 亮 | 秋元 悠 | 原田 亮 | 秋元 悠 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 細川 忍 | 別所 昭宏 | 萱谷 紘枝 | 佐久川 亮 | 細川 忍 |
| 安東 千裕 | 佐久川 亮 | 田岡 征高 | 萱谷 紘枝 | |
| 田岡 征高 | 宮原 秀彰 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 佐久川 亮(喘息) | 別所 昭宏(禁煙外来)※隔週 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 福家 聡一郎 | 田中 正道 | 福家 聡一郎 | 齋藤 博則 | 田中 正道 |
| 松浦 秀樹 | 柚木 佳 | 藤原 知洋 | 柚木 佳 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 齋藤 博則(ペースメーカー外来) ※第2週のみ | 田中 正道(ペースメーカー外来) ※第2週のみ | 循環器内科医師(ペースメーカー外来) ※第2週のみ | ||
| 柚木 佳(下肢血管外来) ※第2週以外 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 武久 康 | 武久 康 |
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|
| 武久 康(事前予約) |



